Medyczna marihuana – czym jest i na co pomaga?
Na temat medycznej marihuany powstało wiele analiz i prac naukowych, ale jak w praktyce należy ją traktować? Czy zioło jest bezpieczne dla każdego? Na jakie schorzenia pomaga? Sprawdź!

Spis treści
- Co to jest medyczna marihuana?
- Jak wygląda i z czego składa się marihuana medyczna?
- Jak działa medyczna marihuana?
- Medyczna marihuana – jakie rodzaje wykazują działanie terapeutyczne?
- Na jakie schorzenia pomaga medyczna marihuana?
- Medyczna marihuana – przeciwwskazania do stosowania
- Medyczna marihuana – skutki uboczne
- Kiedy warto suplementować medyczną marihuanę? Podsumowanie
Marihuana znana jest ludzkości od wieków. Już w starożytności była wykorzystywana jako środek rozluźniający i przeciwbólowy. Sprawdź, czym się charakteryzuje, na co pomaga oraz kiedy nie powinno się jej stosować!
Co to jest medyczna marihuana?
Medyczna marihuana (lecznicze konopie, cannabis) to starannie przygotowywany surowiec roślinny pochodzący z certyfikowanych upraw poddawanych kontroli jakości na każdym etapie. W Polsce została zalegalizowana do użytku medycznego w 2017 r., a pierwszy surowiec pojawił się w naszych rodzimych aptekach na początku 2019 r. Od tego czasu coraz więcej lekarzy i pacjentów decyduje się na rozpoczęcie terapii z jej wykorzystaniem.
Jakie substancje czynne występują w marihuanie?
W suszonych kwiatostanach roślin z gatunku Cannabis sativa L.,występują kannabinoidy – THC i CBD. To właśnie one są głównym składnikiem czynnym medycznej marihuany i zaraz obok terpenów oraz innych substancji zawartych w roślinie decydują o jej leczniczych właściwościach. Wspomniane kannabinoidy oddziałują w naszym ciele na tzw. układ kannabinoidowy, którego receptory znajdują się w całym ciele. Oznacza to, że spectrum potencjalnych wskazań do leczenia marihuaną medyczną jest niezwykle szerokie.
Medyczna marihuana a polskie prawo – co trzeba wiedzieć na ten temat?
Medyczną marihuaną w Polsce określamy surowiec farmaceutyczny zarejestrowany w Urzędzie Rejestracji Produktów Leczniczych, Wyrobów Medycznych i Produktów Biobójczych. Większość produktów zawiera 16-25% THC i poniżej 1% CBD. Dostępne są również surowce o zbilansowanych zawartościach obu wymienianych wcześniej kannabinoidów 8% THC i 7-8% CBD. To właśnie one rekomendowane są do rozpoczynania terapii medyczną marihuaną.
- W wielu jednostkach chorobowych, tj. padaczka lekooporna, depresja to właśnie kannabidiol (CBD) wykazuje większe działanie terapeutyczne, a preparaty zawierające ten kannabinoid dostępne są w aptekach bez recepty.
- W Internecie są dostępne różnorodne preparaty zawierające CBD (m.in. olejki CBD). Wiele z nich jest wątpliwej jakości, dlatego zaleca kupować się tego typu produkty wyłącznie w aptekach.
Jak wygląda i z czego składa się marihuana medyczna?
Pomimo faktu, że z medyczną marihuaną kojarzy się charakterystyczny pięciopalczasty liść, to nie on stanowi surowiec farmaceutyczny wykorzystywany w leczeniu wielu schorzeń. Największe stężenie aktywnych związków znajduje się w żeńskich kwiatostanach rośliny, których wygląd ciężko porównać do wspomnianych wyżej liści.

Jak działa medyczna marihuana?
Jak wspominałam wyżej, receptory kannabinoidowe, na które działają substancje zawarte w medycznej marihuanie, znajdują się w całym organizmie. Uważa się, że układ endokannabinoidowy reguluje pracę wszystkich innych układów naszego organizmu. Wpływa na:
- rozwój i dojrzewanie układu nerwowego w życiu płodowym,
- regulację układu nagrody,
- odbiór bodźców bólowych.
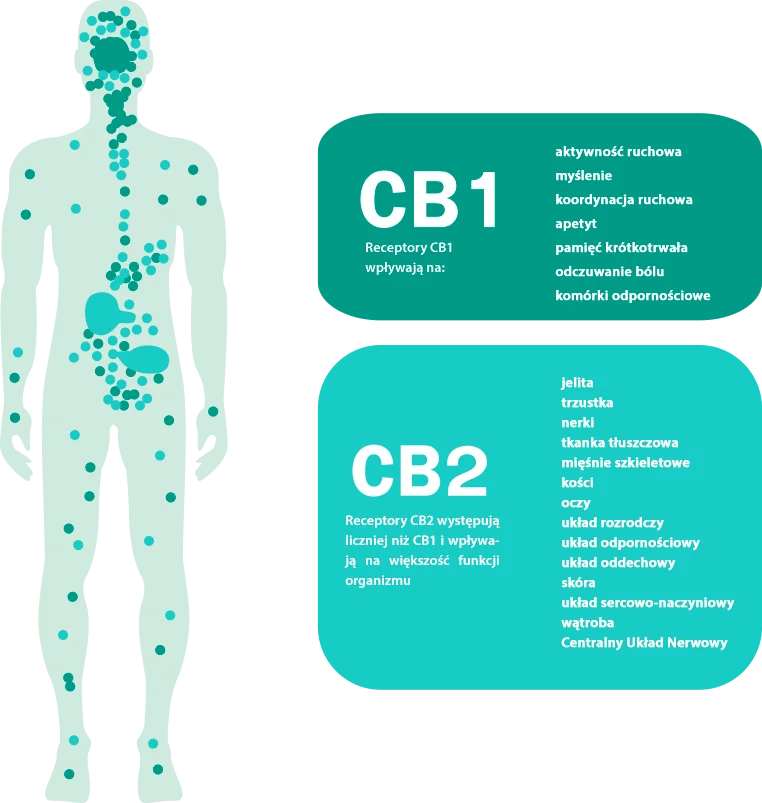
Kannabinoidy zawarte w konopiach mają działanie neuroprotekcyjne oraz wpływają na dobowego rytm snu. Mogą również:
- wykazywać działanie kardioprotekcyjne,
- zapobiegać powstawaniu insulinooporności,
- wpływać na rozwój odporności.
W terapii jednak najczęściej wykorzystywane jest działanie przeciwbólowe medycznej marihuany.
Warto zaznaczyć, że układ endokannabinoidowy (ECS) znaleziono nie tylko u 65 różnych gatunków ssaków, ale również u innych rodzin kręgowców i bezkręgowców, więc sam fakt, że przetrwał setki tysięcy lat i nadal jest obecny we współcześnie żyjących organizmach świadczy o jego ogromnym znaczeniu ewolucyjnym!
Medyczna marihuana – jakie rodzaje wykazują działanie terapeutyczne?
Obecnie dość umownie dzielimy medyczną marihuanę na odmiany sativa, indica oraz hybrydowe. Podział ten sugeruje nam poniekąd profil działania danej odmiany.
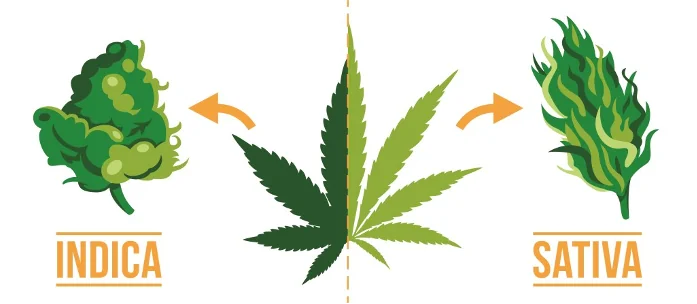
- Odmiany INDICA uspokajają, relaksują, łagodzą stres, odprężają („przyklejają do kanapy”), przynoszą ogólne poczucie spokoju. Genetycznie odmiany indica to te zawierające duże ilości CBD – kanabidiolu.
- Odmiany SATIVA podnoszą na duchu, dodają energii, poprawiają samopoczucie, zwiększają kreatywność, a także pozytywnie wpływają na nasze nastawienie. Te odmiany genetycznie zawierały wysokie zawartości THC – delta-9-tetrahydrokanabinolu.
To właśnie THC, które klasyfikowane jest jako substancja narkotyczna, odpowiedzialne jest za „demonizowanie” konopi z uwagi na swoje działanie psychoaktywne. Wśród właściwości CBD nie wymienia się działania psychoaktywnego, a samo CBD dostępne jest obecnie na polskim rynku bez recepty.
Należy jednak zauważyć, że wszystkie odmiany medycznej marihuany to obecnie hybrydy, zawierające geny zarówno sativa oraz indica.
Coraz częściej pojawiają się głosy, że konopie powinno klasyfikować się z uwagi na chemotypy. Pierwszy tego rodzaju podział konopi został wyodrębniony już 1970 r. przez kanadyjskiego botanika Ernesta Smalla. Dokonał on klasyfikacji z uwagi na zawartość głównych kannabinoidów: THC i CBD.
TYP I: zawartość THC >0,3% CBD <0,5%
Rośliny typu pierwszego to zdecydowana większość dzisiejszego rynku surowców farmaceutycznych, a stężenia THC tych odmian mogą osiągać nawet ponad 30% THC
TYP II: zrównoważony stosunek THC:CBD
Ten typ rośliny uważany jest za najkorzystniejszy do rozpoczęcia terapii medyczną marihuaną z uwagi na niwelowanie niepożądanych działań psychoaktywnych THC i obecność CBD
TYP III: przeważająca zawartość CBD, THC <1%
W tym typie zawierają się zarówno rośliny do użytku przemysłowego, jak i wykorzystywane w celach leczniczych z uwagi na działanie CBD.
Klasyfikacja została rozszerzona również o typ IV i V z uwagi na zawartość innych niż THC i CBD kannabinoidów, m.in. CBG (IV) czy pozbawione kannabinoidów (V).
Na jakie schorzenia pomaga medyczna marihuana?
Pomimo, że konopie wykazują szereg potencjalnych działań, które mogą być wykorzystywane we współczesnej medycynie, naukowcy stosunkowo niedawno wrócili do badań nad ich leczniczym potencjałem. Wiele z nich wciąż trwa, natomiast już dziś jesteśmy w stanie wyróżnić kilka jednostek chorobowych, gdzie zastosowanie medycznej marihuany może przynieść bardzo dobre rezultaty. Są to przede wszystkim:
- leczenie bólu przewlekłego,
- stwardnienie rozsiane,
- padaczka lekooporna,
- wymioty spowodowane radio i chemioterapią, w których konwencjonalne leczenie nie przyniosło rezultatów.
Coraz więcej badań krąży również wokół stosowania konopi w fibromialgii, endometriozie czy lekoopornych migrenach.

Medyczna marihuana – przeciwwskazania do stosowania
Jak w przypadku każdego leku, lekarz prowadzący terapię indywidualnie ocenia ryzyko stosowania leku u pacjenta, uwzględniając wszelkie „za” i „przeciw”. W związku z tym ciężko określić „twarde” przeciwskazania do włączenia terapii konopiami. Istnieją natomiast sytuacje zwiększonego ryzyka związane z nasileniem działań niepożądanych.
- Medyczna marihuana nie jest stosowana jako leczenie pierwszego rzutu, ale raczej jako wsparcie terapii, gdy konwencjonalne metody nie przynoszą rezultatu.
- Nie powinno się jej stosować u kobiet w ciąży i karmiących piersią.
- Dużym ryzykiem działań niepożądanych obciążeni są również pacjenci, którzy w wywiadzie u siebie, bądź najbliższej rodziny doświadczyli epizodów psychotycznych lub schizofrenii.
Bardzo ważne jest również poinformowanie lekarza o przyjmowanych na stałe lekach, gdyż medyczna marihuaną może wchodzić w interakcje z wieloma z nich.
Receptę na medyczną marihuanę może wystawić lekarz każdej specjalizacji, kierując się aktualnym stanem wiedzy i własnym doświadczeniem. Recepta powinna być zrealizowana w aptece w ciągu 30 dni i wystawiona na nie więcej niż 90 dni terapii.
Medyczna marihuana – skutki uboczne
Jak każdy lek, medyczna marihuana może powodować działania niepożądane, chociaż nie u każdego one wystąpią. Najczęściej pacjenci zgłaszają zawroty głowy oraz zmęczenie. Rzadko występują omdlenia, halucynacje czy problemy z ciśnieniem. Część pacjentów skarży się również suchość w ustach, napady śmiechu oraz zwiększony apetyt.
Kiedy warto suplementować medyczną marihuanę? Podsumowanie
Marihuana medyczna zawiera substancje aktywne o dobroczynnym wpływie na organizm. Stosuje się ją m.in. w łagodzeniu bólu, zwiększaniu odporności czy w celu redukcji stresu. Roślina stanowi także wsparcie w leczeniu wielu przewlekłych chorób, w tym padaczki, depresji. Pamiętajmy jednak, że powinna być stosowana jako alternatywna metoda terapeutyczna, a przed jej użyciem należy skonsultować się z lekarzem.
Chcesz dowiedzieć się czegoś więcej? Zapraszamy do obejrzenia odcinka Najprościej Mówiąc oraz wysłuchania podcastu Między Pacjentami!





















