Zespół pocovidowy u dorosłych. Jak radzić sobie z powikłaniami po COVID-19?
Niektórzy bardziej obawiają się zespołu pocovidowego niż samej choroby COVID-19. Przeczytaj, co na ten temat sądzi lekarz medycyny!
Spis treści
Po ponad roku od ogłoszenia stanu pandemii przez Światową Organizację Zdrowi, wirus SARS-CoV-2 i choroba, której jest sprawcą, choć coraz lepiej poznane, nadal stanowią pewnego rodzaju zagadkę. COVID-19 jest przedmiotem intensywnych badań naukowców. Udało się wprawdzie opracować skuteczne i bezpieczne szczepienia ochronne, co stanowi niewątpliwie ogromny sukces, ale schematy leczenia i radzenia sobie z odległymi skutkami choroby są nie mniej istotną kwestią. Czym jest „zespół pocovidowy” u dorosłych i jak się z nim uporać?
Zespół pocovidowy - co to takiego?
COVID-19 jest niebezpieczną chorobą. U wielu pacjentów przebiega wprawdzie łagodnie, ale może prowadzić do ostrej niewydolności oddechowej, wstrząsu, niewydolności wielonarządowej, a w konsekwencji − nawet zgonu. Dodatkowym i przybierającym na sile problemem wydają się być powikłania po COVID-19 i przewlekłe konsekwencje zdrowotne związane z przebyciem choroby, określane jako „zespół po COVID-19”, „zespół pocovidowy” czy „post-covid syndrome”. Okazuje się bowiem, że nie wszyscy wracają po chorobie do pełni sił, a część ozdrowieńców, nawet po przebyciu koronawirusa w łagodny lub bezobjawowy sposób, nadal narzeka na różnorakie objawy i przetrwałe dolegliwości.
Za zespół post-COVID-19 uznaje się symptomy, które rozwijają się w trakcie trwania choroby lub po COVID-19, trwają ponad 12 tygodni i nie wynikają z żadnego innego rozpoznania. Krótko- i długoterminowe następstwa przebycia zakażenia wirusem SARS-CoV-2 wydają się być wielce niepokojącym problemem, szczególnie że nadal niewiele o nich wiemy. Ciężko określić, kogo dopadną, jak długo będą trwały i czy w ogóle uda się ich pozbyć.
Nic więc dziwnego w tym, że potencjalne powikłania po COVID-19 budzą lęk w pacjentach i stanowią istotne wyzwanie dla naukowców i medyków z całego świata.
Sprawdź też artykuł: Badania na koronawirusa – rodzaje. Ile kosztuje test na COVID-19?

„Zespół pocovidowy” − objawy
Gama objawów, na które skarżą się ozdrowieńcy po przebyciu COVID-19, wydaje się być bardzo rozległa. Niepokojące dolegliwości dotyczą różnorakich narządów i układów. Są to zarówno ogólne symptomy, jak i objawy ze strony układu oddechowego, układu sercowo-naczyniowego, układu pokarmowego, układu nerwowego, układu kostno-mięśniowego, objawy psychiatryczne, związane ze skórą czy narządami zmysłów. Obserwuje się także zaburzenia układu krzepnięcia oraz zaburzenia metaboliczne.
Do najczęściej zgłaszanych przez pacjentów ogólnych, ogólnoustrojowych następstw przebycia infekcji SARS-CoV-2 należą:
- osłabienie po COVID-19,
- uczucie przewlekłego zmęczenia,
- wzmożona męczliwość i gorsza tolerancja wysiłku,
- rozmaite dolegliwości bólowe czy podwyższona temperatura ciała.
Za najczęstszy objaw post-COVID uznaje się zmęczenie, które być może dotyka nawet do 87% pacjentów. Utrzymuje się zazwyczaj do 3 miesięcy od ostrej fazy choroby.
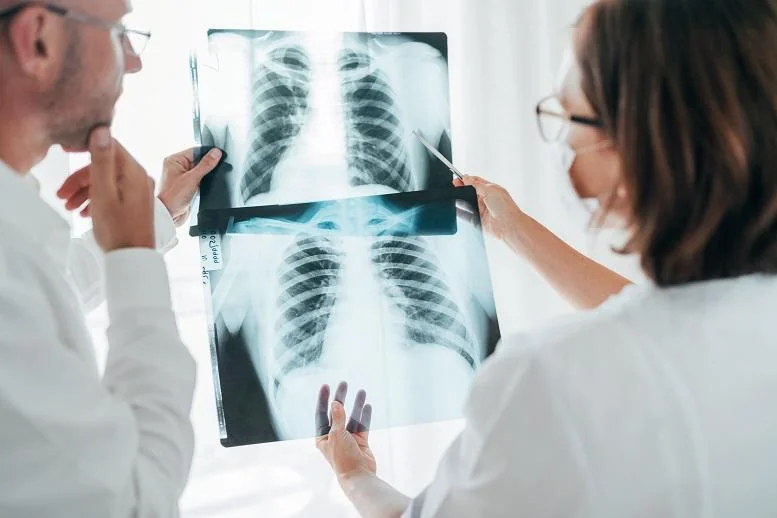
Objawy ze strony układu oddechowego uważa się za najczęstsze w przebiegu choroby. U części osób rozwija się łagodne lub ciężkie zapalenie płuc. Po COVID-19 wiele konsekwencji zdrowotnych może więc wynikać z upośledzenia funkcji układu oddechowego. Najczęściej wymienia się:
- duszność,
- uczucie bólu lub ucisku w klatce piersiowej
- oraz kaszel po COVID-19, który może utrzymywać się nawet u 1/4 pacjentów.
Uczucie przewlekłego zmęczenia i pogorszenie tolerancji wysiłku także w dużej mierze może być efektem zmian właśnie w układzie oddechowym.

Do najczęściej zgłaszanych dolegliwości, potencjalnie związanych z zaburzeniem funkcjonowania układu sercowo-naczyniowego, należy nietolerancja wysiłku (przyczyna może leżeć także w upośledzeniu działania układu oddechowego, układu kostno-mięśniowego czy zaburzeniach na tle psychicznym). Problemy z sercem mogą manifestować się także uciskiem i bólem w klatce piersiowej czy uczuciem kołatania serca.
Kolejnymi potencjalnymi następstwami przebycia choroby są te z obszaru zaburzeń neurologiczno-psychiatrycznych. Ciekawym zjawisko stanowią zaburzenia neuropoznawcze, określane mianem „mgły mózgowej”, gdzie pacjenci skarżą się na spowolnienie myślenia, pogorszenie koncentracji, zaburzenia pamięci, oszołomienie i roztargnienie. Do objawów zgłaszanych przez ozdrowieńców zalicza się także:
- zaburzenia snu,
- bóle głowy,
- drętwienie i mrowienia kończyn
- czy zawroty głowy.
Następstwa psychiczne COVID-19 mogą być związane nie tylko z samym w sobie przechorowaniem, ale także rozmaitymi obciążeniami, które nakłada na nas okres pandemii. Stres o siebie i o bliskich, lęk o finanse, izolacja społeczna czy ciężka praca w sektorze ochrony zdrowia wywierają bowiem negatywny wpływ na samopoczucie i ogólny stan psychiczny. Wśród najczęstszych zaburzeń psychicznych związanych z COVID-19 wyróżnia się:
- majaczenia,
- zaburzenia pamięci i uwagi,
- chwiejność emocjonalną
- czy zaburzenia stresowe pourazowe.
Często zgłaszanymi i wzajemnie przenikającymi się problemami są depresja po COVID-19, bezsenność i rozmaite zaburzenia lękowe. Mogą utrzymywać się dość długo i utrudniać skuteczne leczenie pozostałych dolegliwości.

Do innych następstw infekcji wirusem SARS-CoV-2 można zaliczyć bóle mięśni i bóle stawów (np. ból pleców po COVID-19), rozmaite zmiany skórne (wysypka po COVID-19), szumy uszne, zaburzenia węchu i smaku, zaburzenia apetytu, bóle brzucha, wypadanie włosów czy trudności w uregulowaniu leczenia innych chorób przewlekłych, które dotychczas pozostawały pod dobrą kontrolą. Warto więc pamiętać, że COVID-19 może negatywnie wpływać na przebieg dotychczasowych chorób współistniejących i zaostrzać ich objawy.
Miej na uwadze, że powyższe objawy post-COVID-19, mogą wystąpić także u pacjentów, którzy zachorowanie przebyli w sposób łagodny lub nawet bezobjawowy.
Prócz wyżej wymieniowych symptomów, warto wiedzieć o ciężkich powikłaniach zakażenia wirusem SARS-CoV-2 takich jak poinfekcyjne zapalenie mózgu, encefalopatia, zespół Guillaina i Barrego czy zapalenie mięśni. Pamiętaj także o zespole PIMS, czyli wieloukładowym zespole zapalnym u dzieci, który może pojawić się także u młodych dorosłych.
Sprawdź artykuł: Grypa a koronawirus - jak rozróżnić objawy?
„Zespół pocovidowy” − jak się uporać z dolegliwościami?
Jeśli przebyłeś COVID-19 i nadal dokuczają Ci nieprzyjemne objawy, przede wszystkim warto udać się do lekarza. Przygotuj informacje na temat przebiegu choroby, a jeśli przeprowadzano wówczas jakieś badania, weź ze sobą ich wyniki. Poinformuj specjalistę o swoich dolegliwościach, zastanów się, kiedy dokładnie się pojawiły, jakie jest ich nasilenie i czy nie wiążesz ich z innymi czynnikami. Koniecznie opowiedz też o wszystkich swoich chorobach współistniejących oraz lekach, które przyjmujesz na stałe.

Na podstawie Twoich objawów, a także badania fizykalnego, lekarz zdecyduje o dalszym postępowaniu. Być może zleci dodatkowe badania (np. laboratoryjne, EKG, RTG klatki piersiowej, tomografię komputerową, badania czynnościowe układu oddechowego) i zaleci konsultacje z innymi specjalistami. W niektórych przypadkach konieczne może okazać się wykluczenie poważnych powikłań, takich jak zakrzepica, ciężka choroba płuc czy uszkodzenie mięśnia sercowego, które wymagać będą pilnego skierowania do specjalisty i rozpoczęcia adekwatnego leczenia lub rehabilitacji. Warto wziąć także pod uwagę ewentualną obecność nowej choroby. Wszak wiele objawów może być spowodowanych zupełnie nowym zaburzeniem (np. kolejną infekcją). Dalsze postępowanie zależy od rozpoznanych nieprawidłowości.
Terapia dokuczliwych objawów często opiera się na leczeniu objawowym i rehabilitacji. Ćwiczenia oddechowe i nauka technik kontroli oddechu pozwalają poprawić wydolność mięśni oddechowych oraz unormalizować wzorce oddychania. Czasami pomocne może okazać się doraźne zastosowanie leków przeciwbólowych czy innych preparatów (w zależności od dolegliwości).

Stopniowy i dostosowany do indywidualnych możliwości powrót do aktywności fizycznej (o ile nie ma przeciwwskazań medycznych!) ułatwia walkę z przewlekłym zmęczeniem i nietolerancją wysiłku. Warto pamiętać także o efektywnym odpoczynku, prowadzeniu zdrowego stylu życia i odpowiedniej higienie snu.
Zaburzenia neuropoznawcze i psychiatryczne mogą wymagać konsultacji z psychologiem i psychiatrą, a czasem także zastosowania leczenia farmakologicznego (np. użycia leków przeciwdepresyjnych). Leczenie zaburzeń psychicznych powinno rozpocząć się jak najszybciej, dlatego jeśli podejrzewasz u siebie depresję czy cierpisz na zaburzenia lękowe, nie zwlekaj z wizytą u lekarza.
Warto wiedzieć, że powstają w Polsce wyspecjalizowane ośrodki, których celem będzie opieka nad chorymi po COVID-19. W razie ciężkich i długo utrzymujących się objawów być może w takim miejscu uda Ci się uzyskać pomoc.
Zespół pocovidowy − co zapamiętać?
Większość pacjentów po przebyciu COVID-19 w ciągu kilku tygodni wraca do zdrowia i pełni sił. Część osób zgłasza jednak dłuższe utrzymywanie się rozmaitych objawów takich jak kaszel, zmęczenie, złe samopoczucie, ból w klatce piersiowej, duszność, bóle głowy, depresję, bóle mięśni czy wypadanie włosów. Objawy, które rozwijają się w trakcie lub po COVID-19 i trwają > 12 tygodni, a ich przyczyną nie jest inna choroba, to tzw. zespół pocovidowy. Jeśli podejrzewasz go u siebie, koniecznie udaj się do lekarza, który zdecyduje o dalszym postępowaniu.
Źródła:
- Jaroszewicz J., Gąsior M., „Kompleksowa opieka nad chorym z zespołem Post-COVID-19 (PC19). Opinie ekspertów”, i- Medica, Warszawa 2021
- Rymer W.: Następstwa zdrowotne COVID-19 i nowe warianty SARS-CoV-2. Med. Prakt., 2021;1: 97– 103



























![Czy to złamany nos? [OBJAWY]](/_i/380631505.webp?path=https%3A%2F%2Fbackend.drmax.pl%2Fmedia%2Famasty%2Fblog%2Fmagefan_blog%2Fz_amany_nos_objawy_g_owne.jpeg&format=webp)














